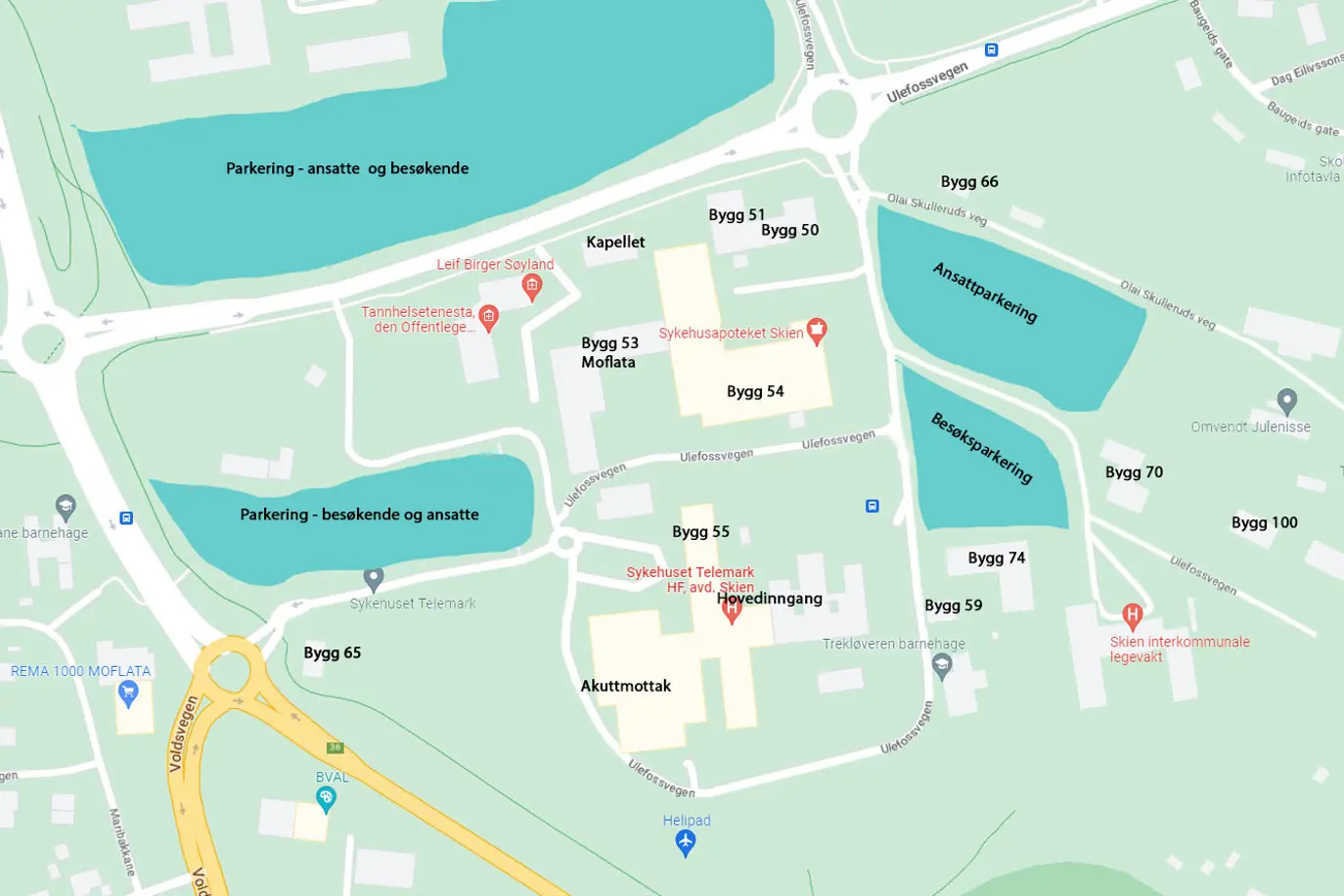
Sykehuset Telemark oppfordrer alle besøkende om å lese skiltingen ved parkeringen nøye.
Det er Aimo Park som driver parkeringsordningen i Skien, i Porsgrunn er det Park nordic.
Priser i Skien og Porsgrunn
kr 9 per påbegynt halvtime.
kr 85 per døgn.
Ved behov for lengre opphold kan du kjøpe parkering for inntil 14 dager. Dette koster 340 kroner.Se mer informasjon 14 dagers parkering lenger ned på siden.
Du må betale parkeringsavgift på hverdager, mandag til fredag, hele døgnet. Det er gratis parkering i helgene, fra fredag kl. 24.00 til søndag kl. 24.00. Det er også gratis parkering på helligdager og offentlige høytidsdager.
Betalingsordning i Skien
Kjøretøyets registreringsnummer blir registrert av et kamera ved all inn- og utkjøring til sykehusområdet i Skien. Det innebærer at du ikke trenger å registrere kjøretøyets registreringsnummer når du parkerer.
Det er gebyr for alle kjøretøy med registreringsskilt. Det betyr at det også er gebyr for parkering av motorsykler og mopeder.
Inntil 14-dagers parkering
I Skien kan du enten henvende deg i hovedresepsjonen og betale der. Eller du kan benytte EasyPark-appen. Etter å ha startet en parkering i appen kan du velge takstprodukt 486810 i appen.
Betal til betalingsautomat ved avreise
Ved bruk av parkeringsautomaten må du registrere kjøretøyets registreringsnummer når du skal dra fra sykehuset.
Betaling på nett
Betal via nettsiden, Online betaling, innen 48 timer.
Faktura
Hvis du ikke betaler til automat eller på nett innen 48 timer, vil du få faktura i posten for den tiden du har parkert, samt et fakturagebyr på 49 kroner.
Automatisk betaling
Betaling via app
Benytt app fra Aimo Park eller EasyPark. Husk å aktivere kameraparkering i "appen".
Mer om Aimo Park
Ved denne løsningen vil ingen få parkeringsbøter på grunn av manglende betaling.
Betalingsordning i Porsgrunn
Du må registrere bilens registreringsnummer i betalingsautomaten når du parkerer.
Ved bruk av kort betaler du kun for tiden du har stått parkert, dersom kortet settes inn i automaten igjen før du drar fra parkeringen.
Når du blir bedt om det må du registrere bilens registreringsnummer i betalingsautomaten.
Det er også mulig å benytte en parkeringsapp på mobil.
El-bil
Det er ladeplasser for el-bil på parkeringsplassen ved Tannklinikken i Skien. Ladestasjonene er eid og drevet av det eksterne firmaet Fortum.
MC og moped
MC og moped må benytte samme parkeringstilbud som for bil.
Blodgivere
Det er gratis parkering for blodgivere på reserverte plasser. Du må registrere bilnummeret når du kommer til blodbanken for å få gratis parkering.
Forflytningshemmede
Forflytningshemmede parkerer gratis, med parkeringskort fra kommunen.
Det er kameraregistrering av bilens registreringsnummer i Skien. Eventuelle parkeringstillatelser for forflytningshemmede (HC-bevis) blir ikke registrert av kamera. Pasienter og besøkende må derfor vise fram HC-kort i hovedekspedisjonen, eller ved annet oppmøtested, for å få fritak for avgift.
Andre unntak fra avgift i Skien
Drosjer
Drosjene skal ikke betale avgift dersom levering og henting av passasjerer skjer i løpet av tjue minutter. Drosjene må betale avgift hvis de er innenfor kamerasonen i mer enn tjue minutter (karenstid).
Vareleveranse til hovedlager
Dette skjer utenfor kamerasonen, og de slipper derfor avgift.
Avfallshenting og gassleveranse
Disse slipper avgift hvis de kjører inn og ut av kamerasonen i løpet av tjue minutter.