Intensiv Skien - seksjon
Vi tilbyr avansert intensivbehandling og har erfaring og spesialkompetanse til å gi pasientene den beste behandling og sykepleie. Seksjon intensiv er en del av Akutt- og beredskapsklinikken, og er lokalisert i tredje etasje. Seksjonen behandler akutt og kritisk syke voksne og barn fra hele Telemark. Seksjonen har forskjellige typer pasienter, og ivaretar pasienter etter kirurgiske inngrep og pasienter med ulike medisinske problemstillinger. Det som ofte er felles for dem er at de har svikt i et eller flere organer. Det kan være hjerte- og lungesyke pasienter, gastrokirurgiske pasienter, nevrologiske pasienter, samt infeksjonspasienter. På dagtid har vi også en oppvåkningsenhet, til nyopererte med kortere behov for overvåkning etter operasjon. Seksjon intensiv har mye avansert teknisk utstyr. I perioder er det høy aktivitet ved seksjonen. Mange av våre pasienter ligger på respirator (pustemaskin) over kortere eller lengre tid. Seksjon intensiv har åtte plasser. I tillegg har vi tre isolat og ett barnerom. Postoperativ har ni plasser.
Kritisk syke pasienter har behov for kontinuerlig overvåking og behandling, og vil derfor være koblet til overvåkningsutstyr og annet behandlingsutstyr. For intensivpasienten kan behandlingstiden variere, fra dager til uker og måneder.
I «hjertet» av seksjonen, overvåkningssentralen, møter du en intensivsykepleier som er vaktansvarlig. Her har vi også telemetriovervåkning av enkelte pasienter som ligger på sengepostene.
Behandling av intensivpasienten
Behandlingen av en intensivpasient varierer naturligvis i forhold til hvilke sykdom eller skader pasienten har. Mye avansert teknisk utstyr brukes som hjelpemidler for å overvåke og behandle pasienten. Utstyret krever stor plass og mye oppmerksomhet fra personalet, og kan til tider være støyende. Vi forstår at dette kan være skremmende og uvant for mange, blant annet på grunn av mange alarmer. Alle alarmer får oppmerksomhet av sykepleieren som skiller mellom viktige og mindre viktige alarmer.
Pustemaskin. Mange av våre pasienter ligger på respirator (pustemaskin) over kortere eller lengre tid. Pasienter som får hjelp av en pustemaskin får oftest kontinuerlig tilførsel av smertestillende midler og søvnmidler for å redusere ubehaget av å ligge tilkoblet pustemaskinen. Hvor lenge respiratorbehandlingen varer avhenger av sykdommens karakter og forløp. Behandling i flere uker er ikke uvanlig, av og til strekker den seg over måneder.
Når respirasjonssvikten avtar, reduserer eller stopper man tilførselen av søvnmidler slik at pasienten kan begynne å puste selv. Man innstiller da respiratoren slik at den assisterer og forsterker pasientens egne pusteforsøk. Etter hvert som pasientens pusteevne styrkes reduserer man innsatsen fra respiratoren gradvis inntil pasienten blir uavhengig av respiratorstøtte. Det å måtte samarbeide med en maskin om noe så sentralt som ens egen pust er ofte ubehagelig for pasienten.
Ligger tuben (plastrøret som er koblet til pusteslangene) gjennom pasientens munn er stemmen borte i denne perioden. Når tuben tas bort kommer stemmen tilbake. Ved langvarig respiratorbehandling flyttes ofte denne tuben til et lite hull på halsen, en tracheostomi. Da kan man i perioder i respiratoravvenningsperioden sette en liten propp på åpningen av tracheostomikanylen; en talekanyle. Da har pasienten mulighet å snakke. Tap av stemmen kan være en vanskelig opplevelse for pasienten.
Respiratoren kan også brukes til maskebehandling.
Vi trapper ned sovemedisinen så tidlig som mulig for å se om vi får kontakt med pasienten og om pasienten kan bevege seg. I noen tilfeller trenger pasienten langvarig hvile i kunstig koma, kanskje dager og uker.
Å ligge i kunstig koma er en reversibel tilstand, som reguleres av medikamenter. Om oppvåkningen tar lang tid eller går fort, avhenger av en rekke faktorer; som hvor lenge pasienten har sovet, sykdomssituasjonen, pasientens vekt, alder og tilstand. Det er ikke uvanlig at pasienten føler seg omtåket og urolig. Vi har kartleggingsmetoder for å oppdage dette og gi den riktige behandlingen. Hvis du kommer på besøk til pasienten i denne fasen, er det ikke unormalt at pasienten kan framstå annerledes enn vanlig, forvirret og irritabel. Dette er ikke uvanlig, og vi som står ved pasientens side er klar over dette.
Når nyrene ikke klarer å fjerne avfallsstoffer eller produsere urin kan blodet renses med dialyse. Pasientens blod ledes gjennom en slange (dialysekateter) til en dialysemaskin som filtrerer bort avfallsstoffer og vann fra blodet. Det rensede blodet føres så tilbake til kroppen. Er pasienten kritisk syk, tolereres ofte ikke vanlig dialyse, og må gjennomføres kontinuerlig på intensiv ved hjelp av en egen dialysemaskin, (PrisMax). Denne dialysen er det intensivsykepleierne som administrerer. Kan pasienten tåle vanlig dialyse (over noen timer), kommer personell fra dialyseavdelingen og utfører dette.
Smertelindring og behovet for sovemedisiner er sentrale aspekter relatert til alle intensivpasienter. Av hensyn til behandlingen legges pasienter noen ganger i kunstig koma ved hjelp av smertestillende- og sovemedisiner, mens de andre ganger kan være mer våkne. Smertelindring og sovemedisiner gis etter individuelle behov. Behovet for smertelindring og sovemedisiner kan forandre seg gjennom intensivbehandlingen, og vi bruker blant annet smertekartleggingsverktøy og en våkenhetsskala for å vurdere pasientens behov for smertestillende og sovemedisiner.
En kritisk syk pasient har økt behovet for ernæring. Målet er å få tilstrekkelig energi og krefter til å mestre sykdom. Vi gir en sammensatt ernæringstilførsel for å dekke pasientens behov.
Vi dekker pasientens behov for næring selv når pasienten er sedert (kunstig koma). Om pasienten ikke er i stand til å spise selv, kan vi gi næring i flytende væskeform tilsatt viktige næringsstoffer. Dette kan gis på to ulike måter; direkte i magesekken via en tynn sonde (plastrør) gjennom nesen og ned i magesekken, dette er gunstig for å holde mage- og tarm systemet i gang, eller direkte i blodbanen via et sentralt eller perifert venekateter.
Personlig hygiene har betydning for velvære og er viktig for å forebygge sykdom, spesielt infeksjonssykdommer. Pasienter med nedsatt funksjonsevne som følge av sykdom eller skade har behov for tilrettelegging og hjelp til å utføre oppgaver knyttet til personlig hygiene. Personlig hygiene er et privat og intimt område. Vi skjermer og om mulig lar pasienten hjelpe til selv. Vi viser respekt, og forsøker å møte pasientens behov og ønsker. Rutinene i avdelingen er at pasienten får morgenstell og kveldsstell. Da vasker og steller vi pasienten, bytter sengetøy og gir munnstell. Hårvask og barbering utføres etter behov.
Vi passer på at pasientens hud er hel. Pasienter med nedsatt mulighet til bevegelse er i fare for utvikling av trykksår. Har pasienten sår etter skader og operasjoner bytter vi bandasjer og utfører sårstell etter rutiner og behov. Vi bytter også på tape og bandasjer på det utstyr som pasienten er tilkoblet.
Vi endrer leie på pasienten minimum hver tredje time, men med individuell vurdering ut fra pasientens tilstand. Leieendring og mobilisering er viktig for å unngå trykksår, feilstillinger og kontrakturer i ledd. Mobilisering er også viktig for å forebygge lungebetennelse. Vi starter mobilisering og fysioterapi så tidlig som mulig. Ut fra funksjonsnivå og sedasjonsnivå vurderer vi pasientens behov for aktivitet. En sedert pasient får gjennombevegelse av alle ledd daglig, i samarbeid med fysioterapeut. Når pasientens tilstand tilsier det, lar vi pasienten sitte på sengekant, eventuelt stå ved sengen, eller gå i korridoren. Vi observerer pasientens kroppsbevissthet, kraft og bevegelighet i armer og ben.
Her er en kort forklaring på det mest vanlige utstyret som kan omgi pasienten.
- Arteriekran: En tynn plastslange som ligger i en pulsåre. Fra arteriekranen tar vi blodprøver og måler blodtrykket.
- CVK (SVK): Er et sentralt venekateter. Det er en tynn plastslange lagt inn i en stor blodåre, en vene, vanligvis på halsen eller på brystet. Det brukes til å gi medisiner og ernæring.
- Kjølemaskin (Artic sun/ThermoGard): Maskin som brukes til å regulere pasientens temperatur.
- NIV (NonInvasiv Ventilering, CPAP/BIPAP): Maskebehandling og pustehjelp med tett maske.
- PiCCO: En spesiallaget tynn plastslange som ligger i en pulsåre i lysken og som brukes for å gjøre utvidede målinger av pasientens sirkulasjon.
- Respirator: Pustemaskin. En maskin som puster for eller med pasienten. Respiratoren er koblet via et plastrør, kalt tube, som går gjennom munnen og ned i luftrøret. Hvis pasienten blir liggende lenge på respirator kan det bli aktuelt å lage en åpning på luftrøret på halsen og legge plastrøret her i stedet for. Dette kalles tracheostomi.
- Scop: Pasientmonitor med en skjerm som viser tall og kurver, blant annet hjerterytme, blodtrykk, oksygenmetning og temperatur. Hos oss har intensivsykepleieren i scop-sentralen oversikt over alle pasientene, slik at alarmer blir oppdaget, selv om ikke sykepleieren er i rommet.
- Sonde: En plastslange som går gjennom nese eller munn og ned i magesekken. Kan blant annet brukes til å gi sondeernæring og medisiner.
- Sprøytepumper/infusjonspumper: Brukes for å gi medisiner kontinuerlig rett inn i blodbanen.
- Urinkateter/foleykateter: En tynn slange som ligger i urinblæren. Urinen renner ut i en pose som henger på sengen.
I løpet av et opphold i en intensivavdeling blir det mange undersøkelser. Dette er noen av de mest vanlige undersøkelsene gjort hos oss.
- CT: Røntgenundersøkelse som gir snittbilder av kroppen. Pasienten fraktes til røntgenavdelingen.
- MR: Undersøkelse ved hjelp av magnet og radiobølger som gir bilder av kroppens organer. Pasienten fraktes til røntgenavdelingen.
- Vanlig røntgen: Brukes ofte til bilder av lungene, samt for å bekrefte plassering av medisinsk utstyr. Undersøkelsen utføres ofte på pasientrommet
- EKKO cor: Ultralyd av hjerte. Undersøkelsen utføres ofte på pasientrommet.
- EEG: Undersøkelse av den elektriske aktiviteten i hjernen, brukes for å avdekke for eksempel epileptiske anfall. Undersøkelsen utføres ofte på pasientrommet.
- Bronkoskopi: Fiberoptisk undersøkelse via tuben (røret som er koblet fra respiratoren og ned pasientens luftvei) for å undersøke luftvei og lunger.
- Denne undersøkelsen gjøres i seksjonen.
- Pleuratapping: Lungene er dekket med en to-laget lungehinne (pleura). Mellom disse to lagene kan det samle seg væske, såkalt pleuravæske. Denne væsken må noen ganger tappes ut. Det føres da en tynn kanyle inn slik at væsken kan tappes ut.
Når pasienten er vurdert som ferdigbehandlet ved Seksjon intensiv blir pasienten flyttet til en sengepost ved sykehuset.
En pasient som har vært lenge i seksjonen er vant med å ha en sykepleier tilgjengelig døgnet rundt, og overgangen til sengepost kan derfor i noen tilfeller oppleves vanskelig. De siste døgnene i Seksjon intensiv streber vi etter selvstendighet i form av alenetid og bruk av ringesnor.
Det å være intensivpasient, eller pårørende til intensivpasient er en stor belastning, og perioden etter oppholdet på Seksjon intensiv kan være tøff. Mange tidligere intensivpasienter opplever utfordringer som glemsomhet, mareritt eller søvnvansker, nedsatt fysisk funksjon eller angst og tristhet. Dette symptombildet har fått navnet Post Intensive Care Syndrome, (PICS). Uansett hvordan du har det i ettertid, kan det være nyttig å komme tilbake til en samtale og eventuelt se lokalene der du var innlagt.
Vårt mål er å tilby en slik samtale til pasienter som har vært lenge innlagt hos oss. Da kan også 1-2 pårørende være med.
Hvis du ikke har blitt kontaktet, og ønsker en samtale, kan du ta kontakt på telefon 35003250 (Scop-sentralen), og legge igjen kontaktinformasjon, slik at rette vedkommende kan ta kontakt med deg, eller ta kontakt via e-post: intensivoppfolging@sthf.no.
Dersom pasientens liv ikke kan reddes vil vi i seksjonen legge til rette for en verdig avslutning for pasienten og pårørende.
Det å miste en av sine nærmeste oppleves som tungt og vanskelig. Det er viktig at pårørende opplever å få den tiden de trenger. Om ønskelig kan vi kontakte prest eller personer fra andre trosretninger. Vi tilbyr etterlattsamtale til nærmeste pårørende.
Hvis du ikke har blitt kontaktet, og ønsker en samtale, kan du ta kontakt på telefon 35003250 (Scop-sentralen), og legge igjen kontaktinformasjon, slik at rette vedkommende kan ta kontakt med deg.
Praktisk informasjon
Du som pårørende er en stor ressurs for pasienten og for oss som arbeider her, og du er velkommen til å være på besøk hos pasienten.
Da lokalitetene er slik at pasienten ofte ligger på flersengsrom ber vi om forståelse for at det også av hensyn til medpasienter og taushetsplikt kan medføre en del ventetid på å få komme på besøk inne på pasientrommet.
Pårørende kan komme på besøk i sykehusets besøkstid. I spesielle situasjoner kan vi avtale besøk utover anbefalt besøkstid. Av hensyn til de andre pasientene og fordi rommene er små bør besøk begrenses til to personer om gangen.
Hvis situasjonen krever at pårørende er tilstede over lengre tid, har vi et pårørenderom hvor man kan trekke seg tilbake. Vi gjør oppmerksom på at dersom dette gjelder flere pasienter, så må kanskje rommet deles.
Ved behov for informasjon via telefon, anbefaler vi at pårørende velger en som ringer, og som deretter informerer andre pårørende.
Ved større endringer i pasientens tilstand, pleier vi å ta kontakt med pårørende for å informere.
I sykepleiernes vaktskifter, kl. 07.00-07.30, kl. 15.00-1530, kl. 22.00-22.30, kan pasienten som regel ikke ta imot besøk. Dessuten er dette også et lite egnet tidspunkt å ringe sykehuset på.
Pasientene våre er svært mottakelige for infeksjoner. Vi ber derfor om at du vasker hendene eller bruker hånddesinfeksjon før og etter besøk hos pasienten. Spør oss om hvordan du skal forholde deg hvis du er forkjølet eller har vært i kontakt med syke mennesker.
Hovedvisitten med lege og sykepleier skjer vanligvis mellom kl. 09.00 og kl. 12.00. På Seksjon intensiv vil det ofte være mange leger med ulike spesialiteter involvert i behandlingen. Anestesileger har tilsyn med pasienten hele døgnet og koordinerer legetilsyn fra avdelingen som har spesialitet på den aktuelle sykdomstilstanden.
Det er dessverre ikke lov med blomster på sykehuset. Ta heller med gjenstander, kort, bilder eller barnetegninger, som kan være til glede for pasienten som er inneliggende over lengre tid.
Mobiltelefoner kan brukes på sykehuset.
Av hensyn til pasienter ber vi imidlertid om at mobiltelefoner settes i lydløs modus og at samtaler føres utenfor seksjonen. Vær også bevisst på bruk av foto, bildedeling og sosiale medier. Husk på personvernet.
Å være pasient i en intensivavdeling kan oppleves som en større eller mindre krise i livet. Mange har behov for å vite noe om selve oppholdet, spesielt for bedre å kunne bearbeide tiden etter oppholdet.
Pasienter som har vært innlagt hos oss husker ofte lite, eller kun bruddstykker fra selve oppholdet. Sove- og smertestillende medisiner kan gi tomrom i hukommelsen. Noen kan oppleve mareritt og fantasier. Spørsmål om hva som har hendt på sykehuset melder seg gjerne først etter at man har flyttet herfra.
Vi har som mål å skrive dagbok for alle respiratorpasientene i håp om å imøtekomme tanker, spørsmål og opplevelser fra oppholdet, samt å gi noen knagger å henge minnene på.
Vi inkluderer også noen bilder, slik at pasienten får et inntrykk av maskiner, utstyr og miljøet som var rundt deg.
Tips: Det kan også være nyttig for både pasient og pårørende i ettertid, om pårørende også skriver dagbok.
Et godt tverrfaglig samarbeid og miljø er avgjørende for å nå felles mål til det beste for pasienten.
Avhengig av pasientens tilstand og behov etableres det tverrfaglig samarbeid med anestesilegene, fysioterapeuter og legespesialister fra andre avdelinger. En eller flere i behandlerteamet gjennomfører regelmessig samtale med nærmeste pårørende når pasient ikke selv er i stand til å delta selv.
Om oss
Vi er 84 ansatte. De fleste er utdannet intensivsykepleiere, hvor stadig flere har mastergrad. Vi har også sykepleiere, og noen av dem går i rekrutteringsstilling til intensivutdanning. Vi har seks helsefagarbeidere med ekstra opplæring for å kunne ivareta oppgaver i vår spesialavdeling.
Seksjonen har tre fagutviklingssykepleiere, en assisterende seksjonsleder og en seksjonsleder.
Intensivlege/anestesioverlege har det medisinskfaglige ansvaret i seksjonen.
For å sikre god kontinuitet i sykepleie til pasienter som ligger over lang tid, er personalet fordelt i grupper, såkalte primærgrupper.
Vår kompetanse, mestring og faglig utvikling gir kvalitet i pasientbehandling; Alle ansatte deltar på fagdager og de gjennomfører sertifiseringer etter oppsatt plan. Man kan også delta på fagkvelder og kurs. Nyansatte går i et seks ukers opplæringsprogram med fagutviklingssykepleiere og kontaktsykepleiere.
Kontakt
Seksjon intensiv Skien:
Postadresse
Seksjon intensiv Skien Sykehuset Telemark Postboks 2900 Kjørbekk 3710 Skien
Videokonsultasjon
Slik finner du fram
Oppmøtested
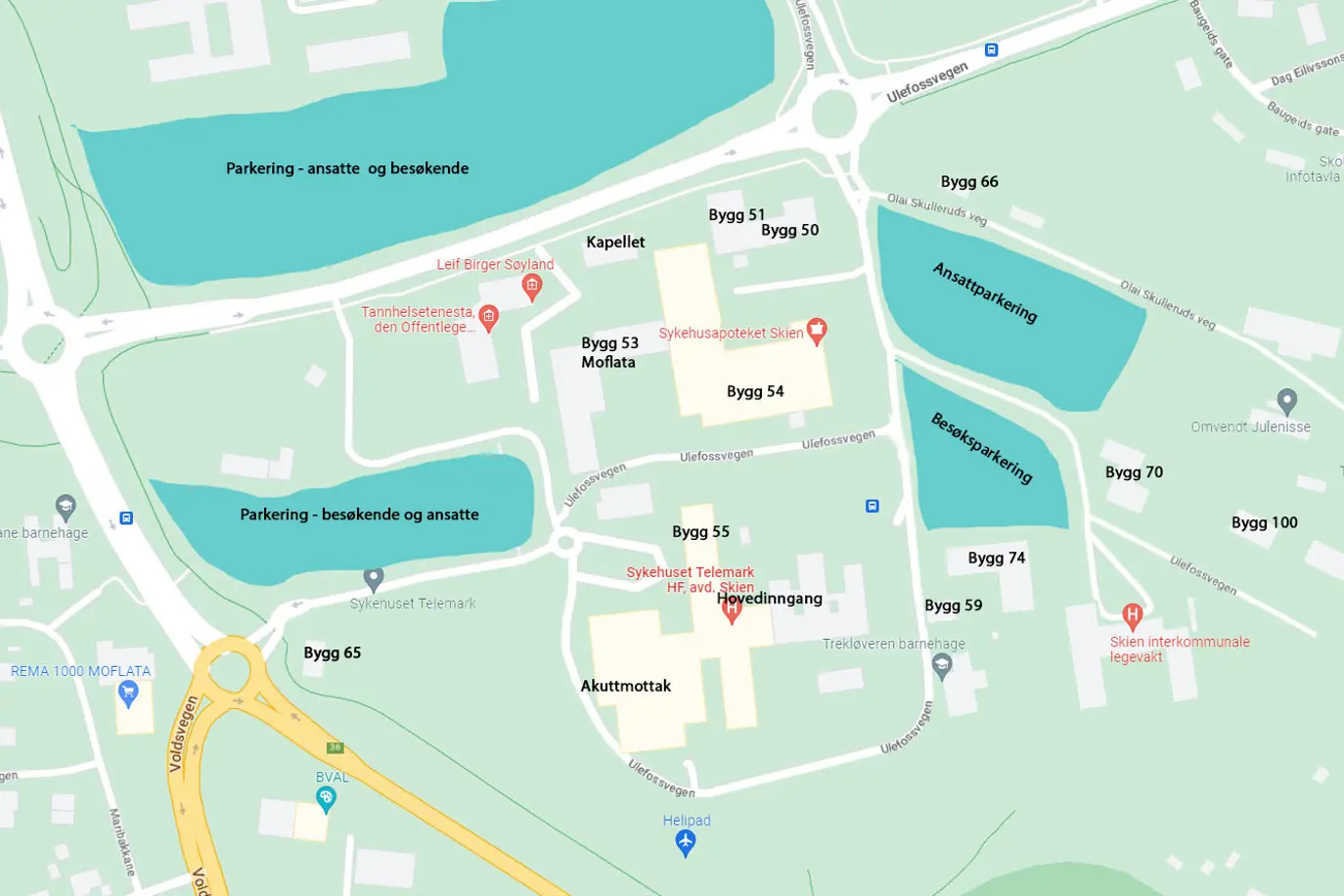
Skien, Ulefossveien 55, sykehusområde sør.
Benytt hovedinngang. Du finner oss i 3. etasje.

Bygg 56 i Skien, hovedinngang
Ulefossveien 55
3710 Skien
Praktisk informasjon
I Skien er det kafé og kiosk i vestibylen, inngang via hovedresepsjonen.
Det er mulig å betale med Vipps.
Når kafeen er stengt kan man benytte en vareautomat. Her finner dere varm og kald drikke, snacks, mat og ikke-spiselige produkter.
Ordinær åpningstid
Mandag – fredag kl. 07:00 – 19:00, alle hverdager
Lørdag og søndag: kl. 10:00 - 18:00
Helligdager/røde dager: kl. 09:00 - 16:00
Avvikende åpningstid jul og nyttår 2024/2025
Julaften, 24. desember: klokken 09:00 - 13:00
1.juledag, 25. desember: klokken 09:00 - 18:00
2.juledag, 26. desember: klokken 09:00 - 18:00
Romjul, 27. desember - 30. desember: klokken 10:00 - 18:00
Nyttårsaften, 31. desember: klokken 09:00 - 16:00
1.nyttårsdag, 1. januar 2025: klokken 09:00 - 16:00
Mandag - fredag: kl.08.00 - 14.00.
Lørdag, søndag og helligdager/røde dager: Stengt.
Det er mulig å betale med Vipps.
Sykehuset Telemark oppfordrer alle besøkende om å lese skiltingen ved parkeringen nøye.
Det er Aimo Park som driver parkeringsordningen i Skien, i Porsgrunn er det Park nordic.
Priser i Skien og Porsgrunn
kr 9 per påbegynt halvtime.
kr 85 per døgn.
Ved behov for lengre opphold kan du kjøpe parkering for inntil 14 dager. Dette koster 340 kroner.Se mer informasjon 14 dagers parkering lenger ned på siden.
Du må betale parkeringsavgift på hverdager, mandag til fredag, hele døgnet. Det er gratis parkering i helgene, fra fredag kl. 24.00 til søndag kl. 24.00. Det er også gratis parkering på helligdager og offentlige høytidsdager.
Betalingsordning i Skien
Inntil 14-dagers parkering
I Skien kan du enten henvende deg i hovedresepsjonen og betale der. Eller du kan benytte EasyPark-appen. Etter å ha startet en parkering i appen kan du velge takstprodukt 486810 i appen.

Betal via nettsiden, Online betaling, innen 48 timer.
Betalingsordning i Porsgrunn
Du må registrere bilens registreringsnummer i betalingsautomaten når du parkerer.
Ved bruk av kort betaler du kun for tiden du har stått parkert, dersom kortet settes inn i automaten igjen før du drar fra parkeringen.
Når du blir bedt om det må du registrere bilens registreringsnummer i betalingsautomaten.
Det er også mulig å benytte en parkeringsapp på mobil.
El-bil
Det er ladeplasser for el-bil på parkeringsplassen ved Tannklinikken i Skien. Ladestasjonene er eid og drevet av det eksterne firmaet Fortum.
MC og moped
MC og moped må benytte samme parkeringstilbud som for bil.
Blodgivere
Det er gratis parkering for blodgivere på reserverte plasser. Du må registrere bilnummeret når du kommer til blodbanken for å få gratis parkering.
Forflytningshemmede
Forflytningshemmede parkerer gratis, med parkeringskort fra kommunen.
Det er kameraregistrering av bilens registreringsnummer i Skien. Eventuelle parkeringstillatelser for forflytningshemmede (HC-bevis) blir ikke registrert av kamera. Pasienter og besøkende må derfor vise fram HC-kort i hovedekspedisjonen, eller ved annet oppmøtested, for å få fritak for avgift.
Andre unntak fra avgift i Skien
Drosjer
Drosjene skal ikke betale avgift dersom levering og henting av passasjerer skjer i løpet av tjue minutter. Drosjene må betale avgift hvis de er innenfor kamerasonen i mer enn tjue minutter (karenstid).
Vareleveranse til hovedlager
Dette skjer utenfor kamerasonen, og de slipper derfor avgift.
Avfallshenting og gassleveranse
Disse slipper avgift hvis de kjører inn og ut av kamerasonen i løpet av tjue minutter.
På sykehusområdet i Skien er det flere parkeringsområder.
Se oversikt over områdene på www.sthf.no/praktisk-informasjon/parkeringsomrader-i-skien
Tilgang til internett på sykehuset får du via trådløs tilkobling (wifi). Du må velge "SykehusGjest" som nettverk.
Se informasjon om pålogging på www.sthf.no//praktisk-informasjon/tilgang-til-internett-wifi
Sykehusapoteket i Skien holder til i underetg. i bygg 54.
Det er egne parkeringsplasser på utsiden.
Se nettsiden til sykehusapotekene: www.sykehusapotekene.no/steder/skien
En del pasienter reagerer allergisk på blomster og parfyme. Vi ber om at du tar hensyn til dette.
Egenandeler kan betales i hovedekspedisjonen, eller du kan få med deg en giro.
På sykehuset, hos lege og i forbindelse med radiologisk undersøkelse, må du som pasient betale egenandel, opp til frikortgrensen. Med frikort slipper du å betale egenandel ved behandling i inneværende kalenderår.
Merk: Dersom du blir innlagt samme døgn som konsultasjonen og den radiologiske undersøkelsen, betaler du ikke egenandel(er).
Noen pasientgrupper er fritatt for å betale egenandel. Det gjelder blant annet ved:
- undersøkelse og behandling i forbindelse med graviditet og fødsel
- Undersøkelse og behandling av barn under 16 år
- psykiatrisk behandling av barn og ungdom under 18 år
- yrkesskade
- allmennfarlige smittsomme sykdommer
Dersom du blir syk og ikke kan møte til time bes du om å ta kontakt senest dagen før avtalen. Hvis du ikke gjør dette blir du belastet med gebyr for denne timen, også dersom du er fritatt for egenandel.
Smittesituasjonen i samfunnet påvirker sykehusets drift og råd og retningslinjer til befolkningen.
Retningslinjer og tiltak kan endres raskt i tråd med smittesituasjonen.
Vi har derfor samlet de til enhver tid gjeldende råd, retningslinjer og tiltak på en egen side.
Fotografering og filming på sykehuset er tillatt, men alle må forholde seg til noen retningslinjer.
Les mer på www.sthf.no/praktisk-informasjon/fotografering-og-filming-pa-sykehuset
Guidene kan hjelpe deg med å finne fram i Skien og Porsgrunn.
Sykehuset har inngått en avtale om guidetjeneste med Telemark Røde Kors.
Guidene holder til i vestibylen ved hovedekspedisjonen alle hverdager fra kl. 09.00 til kl. 14.00.
Du kan henvende deg til guidene for å få hjelp til å finne fram i sykehuset slik at du kommer dit du skal.
Guidene kan ha mye å gjøre, og de vil derfor ikke alltid være på plass.
Pasienter som har behov for ledsagere, kan ikke benytte guidene som erstatning for disse.
Innleggelse kan være akutt eller planlagt.
Ved akutt sykdom eller ulykker, dvs øyeblikkelig hjelp - kan du selv eller andre ringe 113.
Planlagt innleggelse finner sted når du en tid etter en poliklinisk vurdering på grunnlag av en henvisning/søknad fra din fastlege, legges inn for behandlingen ved sykehuset.
Ved utskrivning fra sykehuset skal du ha en utskrivningssamtale med lege.
Les mer om akutt innleggelse, planlagt innleggelse og utskriving på www.sthf.no/praktisk-informasjon/innleggelse-og-utskriving
Dersom du ønsker utskrift av din pasientjournal må du sende et skjema for å be om utskrift.
Elektronisk forespørsel
Dette kan du gjøre elektronisk ved å logge inn på helsenorge.no - se https://helsenorge.no/pasientjournal
Send forespørsel som ordinær papirpost
, fyll ut skjemaet "Forespørsel - kopi av egen journal".
Dersom du ønsker å registrere/endre nærmeste pårørende, fyll ut skjemaet "Registrering/endring av pårørende i egen journal".
Du finner lenke til nedlasting av skjemaene på:
www.sthf.no/rettigheter under overskriften innsyn i din pasientjournal
Ved besøk på Sykehuset Telemark kan du få utlevert skjemaene i hovedekspedisjonen.
Skjemaet fylles ut, underskrives og sendes til:
Sykehuset Telemark
Pasientdokumentasjon og arkiv
Postboks 2900 Kjørbekk
3710 Skien
Sykehuset Telemark er et røykfritt sykehus
Uteområdene har egne røykeplasser som er merket. Det er ikke tillatt å røyke ved hovedinngangene.
Det er ikke røykerom for pasienter i den somatiske delen av sykehuset.
Ved enkelte sengeposter ved Klinikk for psykisk helsevern og rusbehandling er det egne røykerom for pasienter.
Dersom du skal legges inn på sykehus og du i løpet av siste 12 måneder har vært innlagt sykehus eller helseinstitusjon utenfor Norge, må det gjennomføres endel tester for å unngå smitte på sykehus.
Les mer om hva og hvorfor: testing-etter-opphold-pa-sykehus-eller-helseinstitusjon-utenfor-norge
Ha med minst mulig verdisaker og penger under oppholdet på sykehuset (ringer, ørepynt, halssmykker, klokker, sedler mv).
Pasienter som ikke kan ivareta seg selv, vil få sine eiendeler oppbevart, og utlevert ved utskriving.
Hvilke eiendeler som skal oppbevares blir registrert i pasientsystemet, og oversikten signeres av to pleiere og pasienten selv, dersom pasienten er i stand til det.
Tilsvarende kvitteres det i pasientsystemet at eiendelene er utlevert ved utskriving, og utleveringsskjema signeres av pasient eller pårørende i pasientens sted.